La insuficiencia cardiaca es un cuadro clínico caracterizado por el desequilibrio entre la
capacidad del corazón para bombear la cantidad suficiente de sangre de modo que
todas las necesidades del organismo queden plenamente cubiertas.
Clínicamente se reconoce por una serie de síntomas (disnea o falta de aire en reposo o en ejercicio, edemas
de miembros inferiores por retención de líquidos, cansancio generalizado,
mareos, palpitaciones, dolores de pecho) y signos
que el médico identifica en el examen clínico (ruidos cardiorrespiratorios
anormales, arritmias, edemas, hígado aumentado de tamaño, etc.)
Las posibles causas que puede provocar insuficiencia cardiaca son:
Enfermedad de las arterias coronaria:
Aparece cuando las arterias coronarias que distribuyen la sangre al
corazón sufren estrechamientos que reducen o impiden el flujo sanguíneo, y por
tanto, el aporte de oxígeno. En algunos pacientes es un proceso lento y
progresivo. En otros, consiste en un coágulo o trombo que produce una
obstrucción completa y rápida del vaso sanguíneo. Esta última situación es lo
que se conoce como infarto.
Enfermedad del músculo del corazón:
·
Miocardiopatía hipertensiva
(producida por la hipertensión arterial no controlada)
·
Miocardiopatía diabética
·
Miocardiopatía alcohólica (por
abuso en el consumo de alcohol)
·
Miocardiopatía dilatada
idopática (de origen desconocido)
·
Miocarditis (inflamación aguda del
músculo cardiaco)
·
Por lo general, estas enfermedades provocan dilatación y pérdida de la
fuerza contráctil del corazón. Algunas, como la miocardiopatía alcohólica o la
miocarditidis aguda, pueden ser reversibles con tratamiento.
Enfermedad de las válvulas cardíacas:
Aparecen cuando las válvulas no funcionan adecuadamente y el músculo
cardiaco no es capaz de compensar el mal funcionamiento de estas incrementado
la fuerza o número de latidos.
Tanto las arritmias rápidas como las lentas pueden provocar insuficiencia cardiaca.
Insuficiencia cardiaca
por aumento de demanda de oxígeno:
La anemia, las infecciones generalizadas en el cuerpo, las
enfermedades de tiroides, las fístulas arteriovenosas o el aumento de la
presión arterial provocan una mayor demanda de sangre corporal que, en
ocasiones, un corazón sano tampoco es capaz de atender. Por ello, el
tratamiento de estos pacientes debe centrarse en la enfermedad que está ocasionando la insuficiencia más que en el
propio corazón.
Síntomas y
signos de la insuficiencia cardiaca
La insuficiencia cardiaca puede ser silente y sin síntomas durante mucho tiempo (fase
asintomática). Cuando aparecen, los síntomas predominantes son:
·
- Cansancio anormal por esfuerzos que
antes no lo causaban. La sangre no llega adecuadamente a los músculos y se
provoca una situación de fatiga muscular.
· - Respiración fatigosa por
estancamiento de los líquidos en los alvéolos de los pulmones. Sensación de ahogo
que obliga a dormir sentado.
· - Sensación de plenitud del abdomen,
y anorexia (falta de apetito).
· - Tos seca y persistente motivada por
la retención de líquido en los pulmones.
· - La reducción del flujo sanguíneo al
cerebro puede provocar sensaciones de mareo, confusión, mente en blanco y
breves pérdidas de conciencia. La insuficiencia puede
provocar que el flujo de sangre a los riñones no sea suficiente, y se produzca
retención de líquidos por disminución de la orina. Esta hinchazón suele
localizarse en las piernas, los tobillos o el abdomen.
· - Falta de aire (disnea) con el
esfuerzo y mala tolerancia al ejercicio por fatiga.
·
Diagnóstico de
la insuficiencia cardiaca
El médico debe de realizar una detallada historia clínica que
investigue:
·
Factores de riesgo cardiovascular
(hipertensión, diabetes, tabaquismo, etc.)
·
Hipertensión o diabetes
·
Antecedentes familiares de
miocardiopatías o enfermedades valvulares
·
Infecciones recientes
·
Síntomas relacionados con la
tolerancia al esfuerzo
·
Hinchazón
·
Alteraciones del ritmo cardiaco
(palpitaciones)
·
Exploración física para comprobar
la tensión arterial y la frecuencia cardiaca
·
Auscultación cardiaca y pulmonar
·
Exploración abdominal
En algunos casos serán necesarias pruebas complementarias, como
electrocardiograma basal o de Holter, radiografía de tórax y abdomen, ecocardiograma-doppler,
prueba de esfuerzo, etc.
Pronóstico de
la insuficiencia cardiaca
Aunque la palabra insuficiencia sugiere
un proceso benigno, la insuficiencia cardiaca,
sin tratamiento, tiene un pronóstico malo a corto y medio plazo, a veces muy
superior a algunos tumores. Con tratamiento el pronóstico difiere en gran
medida de la causa que la motiva. Por esta razón, resulta tan importante el
prevenir su aparición y el seguimiento correcto de las indicaciones y
controles.
Tratamiento de
la insuficiencia cardiaca
Existen tratamientos eficaces para retrasar la progresión de la insuficiencia cardiaca, mejorar la calidad de vida, la
capacidad de esfuerzo y prolongar la supervivencia. Son los siguientes:
· Tratar la causa que la produce
(revascularización con angioplastia o bypass si es por falta de riego, dejar de
beber si es alcohólica, etc.).
·
Medidas higiénicas: controlar el
peso, dieta baja en sal, controlar la ingesta de líquidos, conseguir el
normopeso.
·
Los diuréticos mejoran los síntomas
congestivos y rebajan la hinchazón o la congestión pulmonar.
·
Los fármacos vasodilatadores (como
los nitratos o los inhibidores de la enzima convertidora de la angiotensina y
de los receptores AII)
reducen la carga con la que debe trabajar el corazón, aumentan su rendimiento y
rebajan la tensión arterial.
·
Los betabloqueantes disminuyen las
pulsaciones y mejoran el pronóstico vital.
·
Los inhibidores de la aldosterona,
también son necesarios, ya que mejoran la supervivencia en los pacientes con
función del corazón disminuida.
·
La ivabradina es un fármaco que
reduce exclusivamente la frecuencia cardiaca y puede ser beneficioso en algunos
tipos de insuficiencia cardiaca.
· En otros casos es necesario
implantar dispositivos resincronizadores a los pacientes que a pesar de un
tratamiento correcto, continúan con
síntomas, tienen determinadas alteraciones en el ECG y una función del corazón
disminuida (<35%). Estos dispositivos en los pacientes con una esperanza de
vida adecuada pueden mejorar los síntomas o disminuir la probabilidad de morir súbitamente
(DAI).
·
Si el paciente no mejora con todos
los tratamientos previos, se podría plantear (según la edad y la presencia de
otras enfermedades o complicaciones) el trasplante cardiaco.
Un infarto de miocardio es la necrosis o muerte
de las células musculares cardíacas (miocardiocitos) por falta de riego
sanguíneo debido a una obstrucción o estenosis (estrechez) de la arteria
correspondiente. Sus consecuencias son:
1.- Estrechamiento
de las arterias coronarias por causa habitualmente arterioesclerótica.
2.- Caída en el
suministro de oxígeno al miocardio al quedar interrumpida la circulación
sanguínea coronaria.
3.- Atonía
(falta de contractilidad) del miocardio al quedarse privado de oxígeno y
nutrientes.
4.- Muerte
célular ireversible (no recuperable) del miocardio (músculo cardíaco).
Las causas más habituales que bloquean la circulación coronaria
causante del infarto de miocardio son:
1.- Hipertensión arterial.
2.- Colesterol elevado, particularmente el LDL.
3.-Tabaquismo crónico inveterado.
4.- Diabetes mellitus tipo II
5.- Obesidad
6.- Síndrome metabólico
7.- Sedentarismo.
8.- Estrés en personalidad tipo A.
9.- Edad avanzada.
10.- Genética predisponerte.
-
En la mayoría de ocasiones no se presentan todos
los síntomas, sino una combinación variable de algunos de ellos:
Dolor opresivo en el
centro del pecho que no se modifica con los movimientos ni con la respiración,
intenso y en ocasiones irradiado a mandíbula, cuello y espalda, brazo
izquierdo, y en algunos casos brazo derecho. Se puede asociar a sudor frío
y mareo.El paciente siente que algo “muy grave” le está sucediendo.
Otras veces
se manifiesta con dolor en la parte alta del abdomen, dificultad para respirar,
ganas de vomitar y pérdida de conocimiento.
Las
consecuencias más habituales son:
Si el infarto agudo de miocardio es muy
extenso, es posible sufrir de por vida insuficiencia cardiaca, a veces con
congestión pulmonar. Si el infarto agudo de miocardio es de pequeña
extensión, se puede llevar una vida normal, eso sí, controlando los factores de
riesgo para evitar un nuevo infarto.
En algunas personas pueden aparecer arritmias
ventriculares o bloqueos del corazón que por lo general pueden ser controlados
con el uso de dispositivos especiales: desfibrilador, marcapasos, etc. Suelen
aparecer antes o durante el ingreso hospitalario y, una vez superados, el pronóstico ya no
depende de haber presentado dichas complicaciones.
El tratamiento médico debe de instaurarse desde
los primeros momentos. Es, por tanto, muy necesario su traslado urgente a un
hospital, a ser posible en ambulancia medicalizada. Las complicaciones graves y
la mayoría de los fallecimientos se producen en las dos primeras horas. Una vez
que el paciente ha sido estabilizado en la unidad coronaria las posibilidades
de supervivencia son muy altas.
Hoy en día, los modernos tratamientos tratan de
desobstruir la arteria coronaria responsable del infarto mediante técnicas de
cateterismo induciendo una dilatación de la arteria por angioplastia seguida de
la colocación de un stent (muelle extensor) y de potentes medicamentos
anticoagulantes.
Enfermedad de la válvula mitral
Dentro de esta valvulopatía hay dos modos diferentes de afectación:
- Estenosis mitral: la estenosis mitral es la obstrucción al flujo de sangre desde la aurícula izquierda al ventrículo izquierdo por alteración de la válvula mitral.
- Insuficiencia mitral: una cantidad de sangre vuelve desde el ventrículo izquierdo hacia la aurícula izquierda durante la sístole ventricular debido a un fallo en el mecanismo de cierre de la válvula mitral. Lainsuficiencia mitral será más o menos grave dependiendo de la cantidad de sangre que se introduce de nuevo en la aurícula izquierda.
Estenosis mitral
La causa más frecuente es la fiebre reumática en la juventud (más habitual en mujeres), aunque cada vez es más común la estenosis mitral por afectación degenerativa y por calcificación de la válvula mitral, menos frecuente es que se congénita (nacer con ella por una alteraciín del desarrollo fetal.
La estenosis mitral suele ocasionar disnea (dificultad respiratoria, sensación de falta de aire) y alteraciones del ritmo cardiaco, sobre todo la fibrilación auricular, que es un factor precipitante de embolias (por formación de coágulos dentro de la aurícula izquierda y que se desplazan a diferentes órganos como el cerebro, produciendo una falta de riesgo brusca).
El diagnóstico de sospecha se hace por la historia clínica del paciente y por el soplo (ruido anormal) característico que el médico oye en la auscultación cardiaca. El diagnóstico definitivo se hace por ecocardiograma, donde se objetiva la morfología, la severidad de la válvula mitral y si existe afectación de otras válvulas.
El pronóstico hoy en día es muy bueno y los pacientes pueden sobrevivir libres de síntomas o con pocos síntomas durante muchos años. Algunos pacientes con enfermedad muy avanzada y no tratada podrían tener un pronóstico malo.
El tratamiento de la estenosis mitral inicialmente es médico:
- Diuréticos: si existe disnea por retención de líquidos
- Anticoagulación: si hay fibrilación auricular
Solo hay que intervenir si se trata de una estenosis mitral grave (área del orificio que deja pasar sangre menor de 1 cm2) y aparecen síntomas. Esta intervención puede hacerse de dos formas:
- Valvuloplastia. Si la válvula está flexible se hace un cateterismo para introducir un globo, inflarlo e intentar abrir la válvula. En ocasiones es necesario hacerla quirúrgicamente.
- Recambio valvular mitral por una prótesis. Si la válvula ya está muy calcificada y es poco flexible (la prótesis puede ser mecánica o biológica) .
- Insuficiencia mitral
Durante la sístole (contracción) del corazón, la sangre sale hacia la aorta por un orificio donde hay una válvula (válvula aórtica). Cuando esto ocurre, la válvula mitral (que comunica el ventrículo izquierdo con la aurícula izquierda) está cerrada no permitiendo la fuga de sangre hacia la aurícula. Si existe insuficiencia mitral (cierre inadecuado de la válvula cuando se contrae el ventrículo) una cantidad de sangre vuelve desde el ventrículo izquierdo hacia la aurícula izquierda durante la sístole (contracción) ventricular. La insuficiencia mitral será más o menos grave dependiendo de la cantidad de sangre que se introduce de nuevo en la aurícula izquierda, pudiendo dilatar dichas cavidades.
Las causas por las que la válvula mitral cierra mal pueden ser varias:
- Enfermedad reumática
- Afectación degenerativa
- Prolapso valvular mitral. Parte de los velos de la válvula se meten en la aurícula izquierda en sístole
- Rotura de un músculo de la válvula. Por un infarto de miocardio, un traumatismo torácico o endocarditis(infección)
- http://www.youtube.com/watch?v=3BCGjeTJYZ4 (vídeo que muestra prolapso de la válvula mitral)
- En la insuficiencia mitral es frecuente la disnea (dificultad respiratoria) y las arritmias (sobre todo la fibrilación auricular) por crecimiento del tamaño de la aurícula izquierda.
El diagnóstico definitivo se hace por medio de ecocardiograma, aunque antes se puede sospechar por la historia clínica y por el soplo característico que se percibe en la exploración física.
El pronóstico en general es bueno. Solamente presentan un pronóstico grave aquellos pacientes en los que la insuficiencia mitral es grave y esta ha producido un deterioro en la contractilidad del corazón, o en aquellas en la que el origen de la insuficiencia es la cardiopatía isquémica
El momento de la reparación o sustitución de la válvula se determina según el tipo de lesión, la importancia de la misma, los síntomas que produce y las posibilidades de reparación o necesidad de recambio por una válvula artificial.
La cirugía de recambio valvular por una prótesis se realiza en casos de insuficiencia mitral severa sintomática. Actualmente se están desarrollando técnicas de reparación de la válvula mediante cateterismo cardiaco a través de la ingle.
Enfermedad de la válvula aórtica
La válvula aórtica conecta la aorta con el ventrículo izquierdo. Hay dos tipos diferentes de afectación valvular aórtica:
- Estenosis aórtica: obstrucción (estrechez) al flujo de salida de la sangre desde el ventrículo izquierdo hacia la arteria aorta por anomalía de la válvula nórtica. Cuanta más estrechez haya, más grave será la valvulopatía.
- Insuficiencia aórtica: La válvula no cierra adecuadamente lo que provoca un flujo anormal de sangre en diástole desde la aorta hacia el ventrículo izquierdo . Según la cantidad de sangre que retorna hacia el ventrículo izquierdo, así será de severa la insuficiencia aórtica.
Causas de la estenosis
- Afectación reumática (por fiebre reumática o reumatismo poliarticular agudo)
- Afectación degenerativa (envejecimiento)
- Malformación congénita de la válvula (aorta bicúspide)
Cuando la estenosis es muy severa pueden aparecer los síntomas típicos de la estenosis aórtica: disnea, síncope (pérdida de conciencia), dolor torácico (angina) y, en alguno casos, muerte repentina (poco frecuente).
Diagnóstico
La sospecha llega a través del cuadro clínico. La auscultación de un inequívoco soplo cardiaco. Pero el diagnóstico definitivo de las causas, morfología de la válvula y gravedad de la estenosis aórtica se hace a través de ecocardiograma-doppler.
 |
| Estenosis aórtica fibro-calcificada |
Pronóstico
Esta enfermedad se aguanta durante muchos años sin producir síntomas. Sin embargo, cuando los síntomas empiezan a aparecer el pronóstico a medio plazo es grave si no se realiza tratamiento quirúrgico.
Tratamiento
El tratamiento médico en general no es eficaz, y si la estrechez es severa hay que optar siempre por la cirugía derecambio valvular. Actualmente se están desarrollando técnicas de reparación de la válvula mediante cateterismo cardiaco a través de la ingle, aunque esta posibilidad aún se reserva a pacientes con un elevado riesgo quirúrgico porque sigue habiendo dudas sobre su efectividad a largo plazo. Si la severidad de la alteración es ligera o moderada hay que hacer un seguimiento semestral, anual o bianual o quincenal, según cada paciente.
Insuficiencia aórtica
Flujo patológico de sangre en diástole (cuando el corazón se relaja después de contraerse) desde la aorta hacia el ventrículo izquierdo por mal funcionamiento de la válvula aórtica. Según la cantidad de sangre que vuelve hacia el ventrículo izquierdo, así será de severa la insuficiencia aórtica.
Causas
Existen varias causas que pueden provocar el fallo en la válvula aórtica:
- Afectación reumática.
- Afectación degenerativa.
- Endocarditis.
- Traumatismos.
Síntomas
En la insuficiencia aórtica existe una sobrecarga de volumen de sangre en el ventrículo izquierdo que lo acaba dilatando. En fases avanzadas, el músculo cardiaco se debilita y puede dejar de funcionar adecuadamente. Los síntomas de esta enfermedad son disnea y dolor torácico.
Diagnóstico
El diagnóstico se hace por la historia clínica que presenta el paciente, la auscultación típica de un soplo diastólico y, sobre todo, con el ecocardiograma que estudia la morfología de la válvula aórtica y la severidad de la insuficiencia nórtica por doppler.
Pronóstico
Al igual que en la estenosis aórtica, esta enfermedad se aguanta durante muchos años sin producir síntomas. Sin embargo, cuando los síntomas empiezan a aparecer el pronóstico a medio plazo es grave si no se realiza tratamiento quirúrgico. Suele constituir una emergencia cuando la insuficiencia es producida por una rotura de la válvula, ya que el corazón no esta entrenado para soportar la sobrecarga de trabajo que le ocasiona. Por el contrario, cuando el deterioro es progresivo, se tolera mejor.
Tratamiento
El tratamiento de la insuficiencia aórtica severa se realiza mediante cirugía cardiaca con sustitución valvular aórtica. Para ello, es necesario que no se haya producido dilatación importante ni que la contracción del corazón esté muy dañada (disfunción severa del ventrículo izquierdo), ya que entonces aumentaría la mortalidad quirúrgica.
La pericarditis es una enfermedad caracterizada por la inflamación del pericardio;
la membrana serosa que envuelve al corazón, compuesta de dos
capas en cuyo interior existe una pequeña cantidad de líquido lubrificante.
La pericarditis es una enfermedad
inflamatoria que en la mayoría de las ocasiones suele estar producida por un
virus del tipo de los echovirus o de los denominados coxsackie
Causas:
Infecciones de las vías
respiratorias, por ejemplo, un resfriado mal curado pueden ser el motivo de una
pericarditis. Las infecciones bacterianas también pueden dar lugar a una
pericarditis purulenta aunque es poco frecuente. Del mismo modo, algunos tipos
de infecciones por hongos son capaces de producir muy raramente
pericarditis, siendo la más común
la histoplasmosis. dentro de las más comunes en paciente inmunocompetente se
encuentra la histoplasmosis, la candidiasis y el
aspergillus
En otras ocasiones la pericarditis
puede estar asociada con enfermedades sistémicas como cáncer, leucemia, fallo renal con uremia intensa, enfermedades inmunoalérgicas, fiebre reumática, hipotiroidismo y cirugía cardíaca.
También pueden provocarla el
infarto de miocardio y determinadas miocardios así como la insuficiencia cardíaca
congestiva. Aunque no es muy habitual, pacientes sometidos a quimioterapia o
radioterapia por tumores torácicos (mediastino, mama, esófago, tráquea, etc.) pueden presentar pericarditis aguda. En los
traumatismos torácicos violentos puede producirse una pericarditis aguda
hemorrágica de carácter grave.
La pericarditis afecta
habitualmente a hombres y mujeres entre los 20 y 50 años de edad, usualmente
después de infecciones tórpidas de las vías respiratorias. También se
puede presentar en niños, donde la causa más común es el adenovirus o el virus coxsackie.
Síntomas:
·
Dolor torácico: causado por la
inflamación aguda de las membranas pericárdicas al rozar entre sí. Es un
dolor que mejora en decúbito prono (situación de oración mahometana -
inclinación del tronco hacia delante-). Suele durar desde un par de días a una semana. A veces
plantea dudas diagnósticas con el dolor del infarto agudo de miocardio.
·
Dificultad respiratoria y aumento del dolor cuando el paciente está acostado en decúbito supino (el paciente prefiere estar levantado o sentado).
·
Dolor costal al agacharse o mover el tórax al respirar o con la tos.
·
Tos seca
·
Hinchazón de tobillos, pies y
piernas (ocasionalmente).
·
Ansiedad
·
Fatiga y malestar general
·
Fiebre moderada
·
Perdida de apetito
·
Nauseas y ocasionalmente vómitos.
·
Signos:
A la auscultación aparece un ruido
típico de roce pericárdico, cambiante con los movimientos respiratorios.
Igualmente, puede haber otros signos que revelen la presencia de derrame
pericárdico como la dilatación de las venas del cuello. Si la enfermedad es grave, puede
existir crepitación pulmonar (estertores), disminución de los ruidos respiratorios u otros
signos de presencia de líquido en el espacio pleural que rodea los pulmones.
Pruebas diagnósticas:
Si se ha acumulado líquido en el
saco pericárdico, éste puede aparecer en:
·
Radiografía torácica
· RM torácica
·
TC o RM del corazón
·
Gammagrafía con radionúclidos
·
Ecocardiograma:
Estos exámenes muestran un aumento
de la silueta cardiaca, ocasionada por la acumulación de líquido en el
pericardio, y signos de inflamación. También pueden mostrar cicatrización y restricción del pericardio (pericarditis constrictiva).
Otros hallazgos varían dependiendo de la causa de la pericarditis. El electrocardiograma es anormal en el 90% de los pacientes. El diagnóstico diferencial con el infarto de miocardio viene determinado por la valoración de las enzimas miocárdicas. (CPK-MB y troponina I).
Otros hallazgos varían dependiendo de la causa de la pericarditis. El electrocardiograma es anormal en el 90% de los pacientes. El diagnóstico diferencial con el infarto de miocardio viene determinado por la valoración de las enzimas miocárdicas. (CPK-MB y troponina I).
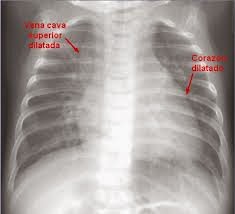 |
| Silueta cardiaca dilatada por pericarditis con derrame |
Otras pruebas de laboratorio que ayudan al diagnóstico son:
·
Hemocultivo (pericarditis viral o bacteriana)
Análisis de sangre:
Análisis de sangre:
· puede mostrar un incremento en
el recuento de glóbulos blancos
·
Proteína C-reactiva
·
Velocidad de eritrosedimentación
·
Pericardiocentesis con análisis
químico y cultivo de líquido pericárdico.
Tratamiento:
En la mayoría de los tipos de
pericarditis, es necesario tratar el dolor con analgésicos.
La inflamación del pericardio se trata con medicamentos antiinflamatorios no esteroideos (AINEs) como aspirina, indometacina o ibuprofeno. En algunos casos, se pueden prescribir corticoides para un alivio rápido del dolor y el proceso inflamatorio.
Para eliminar el exceso de líquido
acumulado en el saco pericárdico (derrame), se pueden utilizar diuréticos.
Es necesario drenar el líquido a través de una pericardiocentesis (evacuación
del exceso de líquido en el saco pericárdico) si la acumulación de éste en el
saco pericárdico compromete la función cardíaca o causa un taponamiento cardíaco. La pericardiocentesis
puede ser percutánea, utilizando una aguja para alcanzar el pericardio, guiada
por una ecocardiografía, o quirúrgica, realizada
en el quirófano como cirugía menor).
La pericarditis bacteriana debe
tratarse siempre con antibióticos y
la pericarditis causada por hongos debe ser tratada con agentes antimicóticos.
La pericardiectomía (corte o extirpación parcial del pericardio) puede ser
aconsejable si la pericarditis es crónica o recurrente u ocasiona pericarditis
constrictiva.
Pronóstico
La pericarditis puede variar desde
casos leves que se resuelven por sí solos hasta casos complicados y
potencialmente mortales por la acumulación de líquido alrededor del corazón y
el funcionamiento cardíaco deficiente. Si se atiende a tiempo, el resultado
puede ser alentador y la recuperación, en la mayoría de las personas, toma de 2
semanas a 3 meses.
Complicaciones:
Arritmias
como la fibrilación auricular. Cuando la pericarditis acompaña a la
miocarditis, se pueden presentar otras arritmias, como la taquicardia
supraventricular o la obstrucción cardíaca completa.
·
Taponamiento cardíaco
·
Pericarditis constrictiva: la
inflamación del saco pericárdico ocasiona fibrosis y engrosamiento del
pericardio con adherencias (cicatrizaciones que se adhieren) entre el
pericardio y el corazón. El pericardio crea una "caja" rígida
alrededor del corazón y puede limitar de manera grave la capacidad del corazón
para llenarse con sangre durante la diástole (fase
de relajación antes del siguiente latido cardíaco). Los pacientes con
pericarditis constrictiva pueden desarrollar insuficiencia cardíaca que
responde de manera deficiente al tratamiento.















No hay comentarios:
Publicar un comentario